震災から5年の翌日3/12(土)に、震災トークイベント「納得できてる?低線量被ばくの影響-科学で示す、社会が選ぶ-」が日本科学未来館で開催されました。


2011年3月11日に起こった原発事故。
放射性物質が広範囲に飛散してしまいました。多くの地域が経済的ダメージを受け、地域住民は長期化する避難生活とコミュニティー機能の低下のもとで、健康リスクの高い状態に陥っていることが心配されています。健康リスクという面から今の福島を把握し、今後の福島と日本をよりよい状態に持っていくために、社会は、そして個々人は何ができるのでしょうか?また何をすべきなのでしょうか?そのことを、疫学研究者と現場の医師という異なる立場の講師と、一般の参加者全員で話し合うことを目的としたのが、今回のイベントでした。
お招きした二人の講師は、疫学研究者の岡山大学環境生命科学研究科津田敏秀教授と、相馬中央病院の内科診療科長の越智小枝医師です。
津田教授は福島県が行った甲状腺検査の結果を分析し、「福島では20~50倍の甲状腺がんの多発が起こっている」と報告する論文を、2015年10月に国際的な疫学専門誌であるEpidemiologyで発表しました。津田教授は、「甲状腺がん多発の要因は放射線被ばくによる」と主張しています。

しかし、津田教授の分析や主張に対して、「分析に不適切な仮定がある」、「福島で見つかった甲状腺がんは、被ばくの影響とは考えにくい」、「過剰診断である可能性が高い」と反論する研究者もいました。そこで、トークイベントというオープンな場で、津田教授がどのような方法で甲状腺検査の結果を分析したのか説明していただき、分析方法に対する反論を紹介しながら検証を行いました。
一方、越智医師は、避難行動による環境変化や、避難生活の長期化で日々の買い物や仕事などといった生活の基盤が大きく損なわれたことが、住民の健康に深刻な影響を及ぼしている実態に目を向けてほしい、と訴えておられます。

越智医師は、相馬中央病院で内科医として日々住民の方を診ています。そこで、震災により福島では実際にはどんな健康被害があったのかをお話いただくとともに、「この状況で、私たちは個人として社会として何ができるか」を考える上での重要な視点について、お話いただきました。

さて、参加者66名と、疫学研究者と現場の医師。
この日、どんな話が語られたのでしょうか。
講師や参加者の話を聴き、どんな考えや意見が生まれたのでしょうか。
以下の目次に沿って、4つの記事にわたり(この日語られたこと、考えたこと①~④)紹介していきます。講師が説明した内容に、コメントや解釈を加えながら振り返ります。
<第1部> 津田教授パート(この記事です)
1. 低線量被ばくによる発がんリスクは?
2. 福島県民調査における甲状腺がんの検出
<第2部> 越智医師パート
3. 震災による健康影響(福島の医療現場から)
<第3部> 全員で
4. ディスカッション「個人と社会は何をすべきか?」
第1部(津田教授パート)
1.低線量被ばくによる発がんリスクはあるのか?
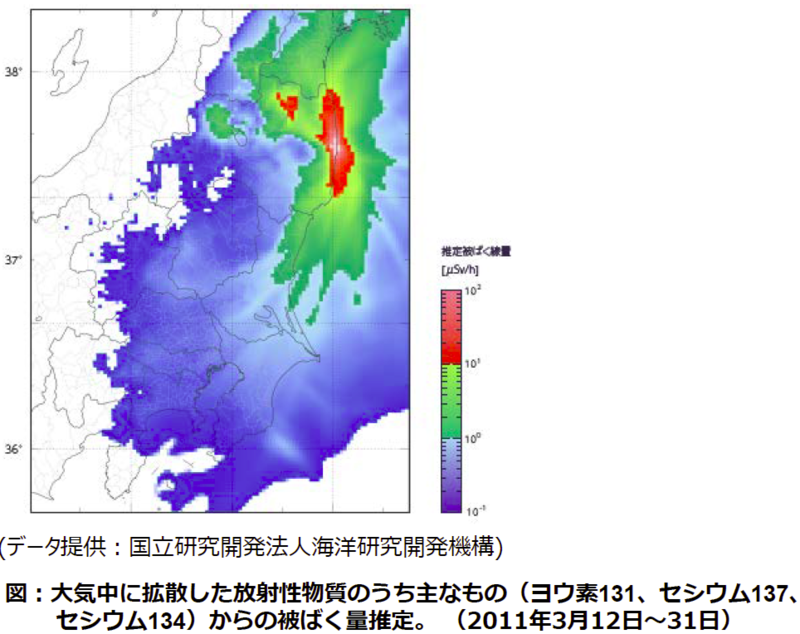
約3000~5000mSv(ミリシーベルト)の高線量を一度に被ばくすると、腸の粘膜や血液を作り出す骨髄などがダメージを受け、50%以上の人が死亡すると言われています。約1000mSvの被ばくでは、吐き気や嘔吐、脱毛などの症状が出てきます。しかし、このような一度に高線量の被ばくは、事故現場以外ではほとんど起こりません。震災による原発事故で問題になっているのは、低線量被ばくによる健康影響です。低線量の被ばくをすると、わずかではあるもののがんや白血病になるリスクが高まると言われています。
日本における放射線の基準は、ICRP(国際放射線防護委員会)の基準を採用しています。ICRPは専門家の立場から放射線防護に関する勧告を行っている国際的な組織です。ICRPから出された2007年の勧告では、「...がんリスクの推定に用いる疫学的方法は、およそ100mSvまでの線量範囲でのがんリスクを直接明らかにする力を持たないという一般的な合意がある。...」と明記されていました。
この根拠は、広島・長崎の被曝者の追跡調査(Life-span study;LSSコホート)の分析結果で、全年齢、全がんの平均値で統計解析すると、200mSv以下の被ばくで有意な差(5%水準)は認められなかったことです。しかし、2012年にOzasaらにより、改めてLSSコホート研究を臓器別、年齢層別に統計解析すると、消化器官のがん、乳がん、腎臓がんなど多くの臓器で有意な差(5%有意差)が認められたと報告されました(2012 Ozasa et.al)。この他にも、臓器をしぼって、多くの人数を観察し、統計解析した数多くの報告から、"低線量被ばくでも発がんリスクはあることが確からしい"と認識されつつあります。
では、いったいどれくらいの量の放射線をあびると、どのくらいの発がんの危険性(リスク)があるのでしょうか?
津田教授 広島・長崎原爆投下による被曝者の追跡調査LSS(Life Span Study)コホート研究では、臓器別(どこの部位のがんか)に、年齢別に分析すると、100mSv以下でも統計的有意差が出てきます(5%有意)。つまり100mSv以下の低線量被ばくでも発がんリスクのあることが分かっています。
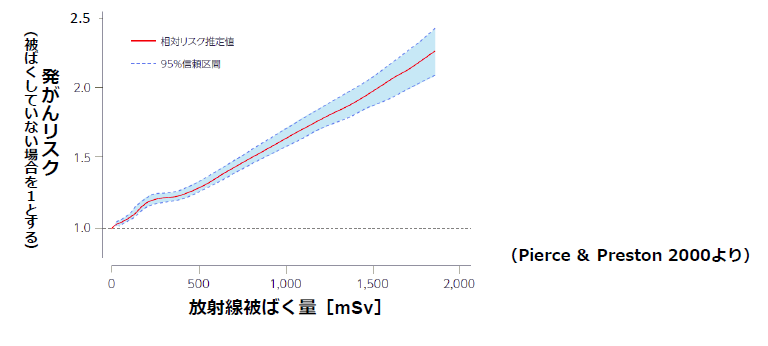
津田教授 また、血管造影やCTスキャンなどのX線(エックス線:放射線の一種)を用いた検査・治療を受けた心筋梗塞患者8万2861人を追跡調査した結果、1万2020人にがん(内臓、骨盤、乳がんなど)が発生しました。患者の累積放射線量から被ばく量が10mSv増えるごとに発がんリスクは3%高くなることが報告されました。
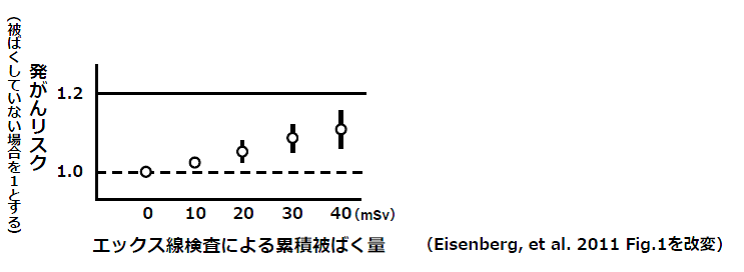
津田教授 イギリスで1980~2006年に生まれた子どもに対して、がんと自然放射線の関係を調べた研究もあります。4.1mSv以上の被ばくによって、統計的に有意な発がん(白血病)リスクの上昇が検出されました。つまり、低線量でも累積被ばく量に比例して、白血病のリスクが高くなることが確認されました。
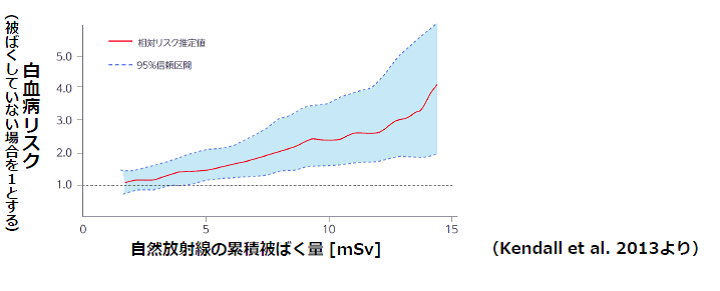
津田教授 このように60年前から、そして最近になってますますはっきりと、100mSv以下の低線量被ばくでも発がんリスクは存在するという数多くの報告があります。逆に100mSv以下では、がんは出ないということを証明した報告はありません。したがって、被ばくの影響に閾値はない、つまり誰もが影響を受けない被ばく量はないと考えるのが妥当であると考えられます。
津田教授より、「100mSv以下の低線量被ばくでも発がんのリスクは存在する」という3つの科学的なデータを説明していただきました。
このような話を聞くと、「少し被ばくしただけでもがんになるのではないか...」と思うかもしれませんが、"発がんリスクがある=実際に発がんする"ではないことにご注意ください。日本人の場合、いまや2人に1人はがんになり、死因のトップはがんで30%を占めます。例えば、被ばくによる発がんリスク=1.1の場合、100人のうちがんで死亡する人が30人から33人に増える可能性があるという意味です。また、同じ被ばく量でもがんになる人もいれば、ならない人もいます。人によって放射線の感受性は様々であるため、被ばくしても実際にがんになるとは限りません。被ばくすると、がんになる確率が上がるということです。
それでは、原発事故が起こった周辺の地域では、実際にはどんな健康影響が生じているのでしょうか。
福島県では、県民の健康状態を把握し、早期発見、早期治療につなげるための調査(福島県民健康調査)が2011年から実施されています。

事故当時の行動から線量を把握する調査や、こころの健康度や生活習慣に関する調査など、さまざまな調査が行われており、被ばくの影響として特に甲状腺検査の結果が注目されています。この検査は、18歳以下の方を対象にしたものです。
津田教授は、どのように甲状腺検査の結果を分析し、「福島では通常の20~50倍の甲状腺がんの多発が起こっている」としたのでしょうか。
2.福島県民調査における甲状腺がんの検出 放射線被ばくが原因なのか?
甲状腺はのどにある器官で、甲状腺ホルモンをつくっています。甲状腺ホルモンの材料の1つとしてヨウ素を使うため、体内でもヨウ素の濃度が高い部位となっています。原発事故によって飛散した放射性ヨウ素が、吸入や食品摂取などにより体内に入った場合、放射性ヨウ素が甲状腺に集積して被ばくすることで甲状腺がんになる可能性があります。実際に、1986年に起こったチェルノブイリの原発事故後に、主に子どもで甲状腺がんの多発が起こりました。そのため、福島県では2011年10月から、事故当時0~18歳までを対象に甲状腺検査を実施しています。
原発事故から7カ月~4年にあたる2011年10月9日~2015年3月31日までに福島県全域で実施した検査を先行調査(一巡目)、2014年4月2日~2016年3月31日までに実施された検査を本格調査(二巡目)と言います。本格調査では、震災後1年未満に生まれた赤ちゃん(震災時、お腹にいた)も対象です。
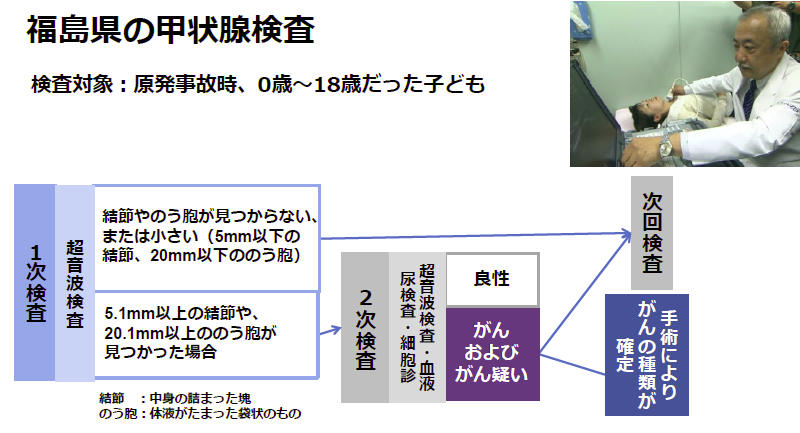
検査の方法は、以下の図の通りです。
まず、超音波検査(1次検査)を行います。甲状腺に5.1mm以上の結節(しこり)や20.1mm以上ののう胞(液体が入った袋状のもの)が見つかった人は、2次検査で詳細な検査を行います。2次検査の結果「がんおよびがん疑い」と診断されると、その後の経過により手術するかどうかを、医師が判断します。手術を行った場合は、切除したがんを病理学的に詳しく調べ、どの種類の甲状腺がんであったかの種類(乳頭がん、濾胞がん、低分化がん、未分化がんなど)が確定します。一般的に、甲状腺がんの8割以上は乳頭がんで、進行速度は遅いため、治療後の経過も順調で悪性度はかなり低いがんと認識されています。一方、未分化がんは進行が早く悪性度の高いがんですが、全体の数%と症例は少なく、ほとんどは高齢者から見つかります。
福島県で発表されている、2015年12月末までに判定された甲状腺検査の結果は以下の通りです。

津田教授 2011年10月~2015年3月の間に行われた一巡目の先行調査では、がんおよびがん疑いと判定されたのは116名でした。101名の方は手術を受けられて、そのうち100名のがん診断が確定し、1人は良性であったと報告されています。つまり一巡目調査では、115名にがんおよびがん疑いが見つかったわけですが、これを単に、受診者数30万476人で割った値を有病率といいます。これは100万人あたりにすると、383人/100万人の有病率であると計算されます。
では、この数字は通常と比べて多いのでしょうか。どうやって比較すればいいのでしょうか。
津田教授 日本全体を表す統計には、健康診断などの検診によって甲状腺がんが見つかった人数を表す数字がありません。そのかわり全国平均発症率の数字があるので、これと比較します。発症率とは、甲状腺がんによる症状(痛みや腫れなど)が出て病院に行き、甲状腺がんと診断された人が1年間で100万人あたり何人いたかを表す数字で、がん患者の登録を行っている都道府県のデータから計算することができます。
この統計データは、5歳きざみで推計されていて、今回の調査年齢幅に近い0~19歳の発症率は、年間100万人あたり2.4人(2.4人/100万人・年)なので、年間100万人あたり3人として、県民健康調査の有病率383人/100万人と比べることを考えます。

津田教授 福島県の有病率を、全国の発症率と比べるときに、こういう近似式を使います。
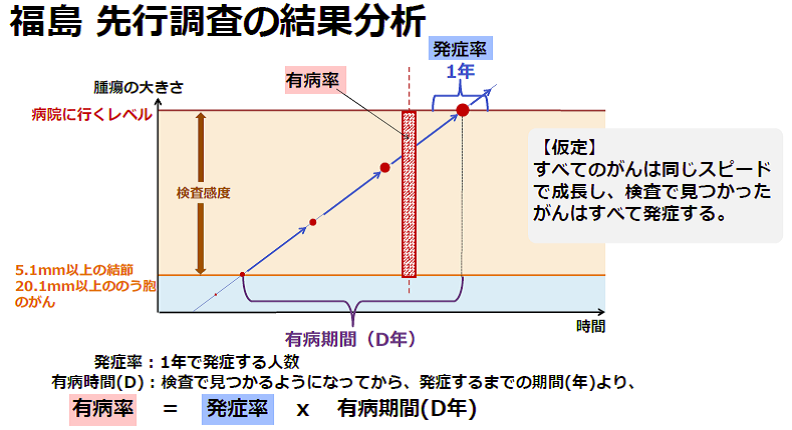
有病率(人/100万人) = 発症率(人/100万人・年) × 有病期間(D年)
有病率=発症率 × 時間です。がんのように発生確率が非常に低いときにこの式を使って比べることが出来ます。発症率は病気になるスピードだと思って下さい。スピードに時間をかけると距離が出るように、単位時間で病気になる人数に時間をかけると有病率が出るということです。ここでの時間は有病期間です。平均的ながんの成長の様子を、このような(下図)ものとして考えることができるでしょう。これはあるひとつのがんが発生して、検査で検出される大きさに成長してから、その後もがんが成長し続け、病院に行くほどの自覚症状が出る(発症する)のが平均してD年後であるということです。このD年を有病期間と言います。
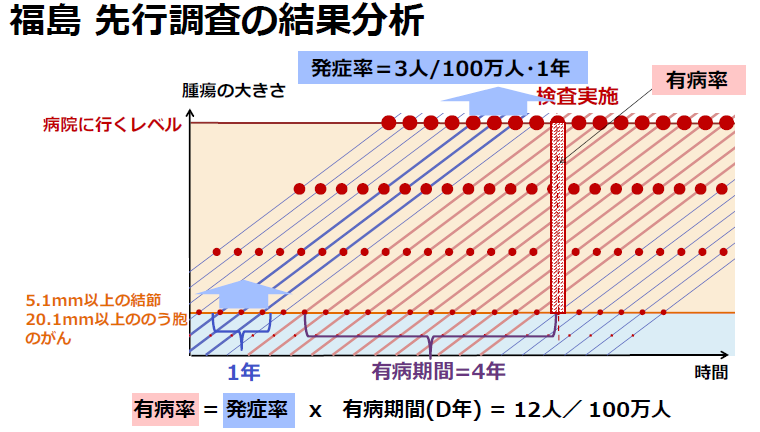
津田教授 それで、この有病期間にどのような数字を入れるかですが、私は論文では4年という数字を入れました。すると、全国平均発症率から推定した有病率は100万人あたり12人ということになります。一方、福島の有病率は、100万人当たり383 人ですので、383と12を割り算して32倍ということになります。

ここでは福島で得られた値と、全国平均から推定される値を、有病率にそろえて比べましたが、実は専門家は一般的に発症率にそろえてから比べます。私の論文も発症率で計算していますが、比べる前にどちらにそろえてもそんなに違いはありません。
今回のトークイベントでは、あえて有病率で比較する方法を当館が選択し、津田さんに説明をお願いしました。
県民健康調査を行った福島県はどのように評価しているのでしょうか。
福島県が2016年3月末に公表した"県民健康調査における中間取りまとめ"でも、"先行調査を終えて、わが国の地域がん登録で把握されている甲状腺がんの罹患統計などから推定される有病者数に比べて数十倍のオーダーで多い甲状腺がんが発見されている。"と記されています。
つまり、津田教授も福島県も「福島県では甲状腺がんが数十倍のオーダーで発見されている」ことは共通です。
しかし、「先行調査と本格調査で見つかったがんおよびがん疑いの数が、異常な値なのか、それとも異常ではないのか?」という点については、見解が異なっています。
津田教授は「甲状腺がんの多発は異常であり、放射線被ばくによる影響である」と言っています。一方福島県は、県民健康調査における中間取りまとめの中で、「将来的に臨床診断されたり、死に結びついたりすることがないがんを多数診断している可能性が指摘されている」と述べています。つまり、今すぐ治療する必要のないがんも含めて過剰に甲状腺がんを見つけてしまっているという解釈です。
このように、同じデータから異なる解釈が提案されているのはなぜなのでしょうか?津田教授の分析方法に対して示されている、いくつかの疑問を軸にデータの見方を詳しく検証していきました。
反論1-1.有病期間(D)=4年 は適切か? もっと長いのではないか?
津田教授は、有病期間(D)=4年と仮定し計算していました。しかし、実際には甲状腺がんの成長のスピードは遅く、D=4年よりはもっと長いのではないか、という反論があります。
津田教授 短い有病期間から長い有病期間まで、さまざまな値を与えて計算して、倍率がどう変わって、結論が変わるかを調べてみればよいのです。これを感度分析といいますが、実際に10年から100年までの数字を入れてみるとこのようになります。それでも、福島の先行調査における有病率は多発であると言えます。

反論1-2.「有病期間が∞(一生潜在がん)のケースも検出しているのではないか」
津田教授が使用している甲状腺がん発症のモデルの仮定では、「甲状腺検査で甲状腺がんと診断された人は、がんが成長し続け、D年後に必ず発症する」としていますが、この"必ず"がおかしいとの反論があります。
実は、がんの中には一生発症しないケースもあり"潜在がん"と呼ばれています。甲状腺がんは自覚症状が現れにくいため、甲状腺がんになっていても一生のうちで気づかず、その場合はがん登録による統計の数字には上がってきません。そのため、県民健康調査で見つかったがんのほとんどは、症状が出ないまま一生を終えるものではないか、という考えが示されています。その考えに対して津田教授は"違う"と言います。
津田教授 先行調査でがん手術を受けたのは101例ですが、そのうち93例は浸潤およびリンパ節への転移が見られたと報告されています(第20回「県民健康調査」検討委員会、資料「手術の適応症例について」) (リンクは削除されました)。つまり、全症例のうち92%のがんは治療が妥当とするレベルまで進行していたということです。そして潜在がんの割合は、あったとしても見つかったがんのうち、せいぜい8%であるといえます。
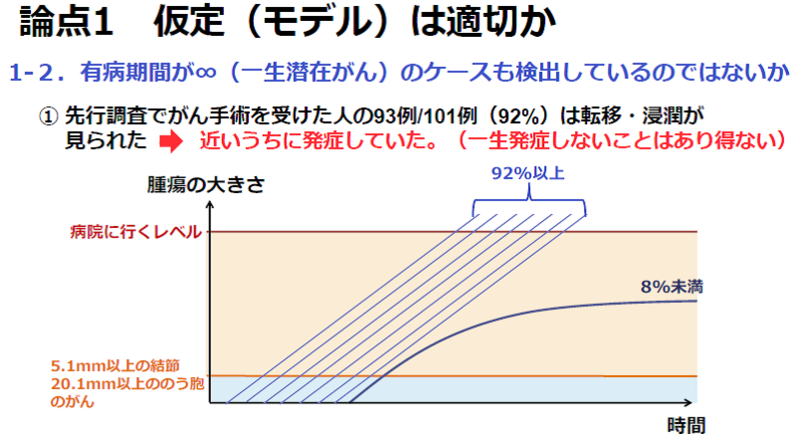
また津田教授は、本格調査の結果から、がんの成長のスピードが驚くほど速いことも示されているとしています。
津田教授 1巡目の先行調査で、一通りがんを検出しているにもかかわらず、2巡目の本格調査で51人の方から新たにがんが見つかりました。先行調査でがんが見つかった人は、本格調査は受けていません。先行検査におけるがんに見落としは多少あるにしても、この51人の方々のがんは、先行調査終了時から本格調査を受けるまでのおよそ2~2.5年の間に、新たに5.1mm以上にまで成長したものであると言えるでしょう。つまり、有病期間(D)=2年として計算することができます。

注)2016年6月6日、福島県から本格調査の2016年3月31日時点までの結果が報告されました。18歳以下の人口:381,286人、一次検査受診者数:267,769人、がんおよびがん疑い人数:57人。
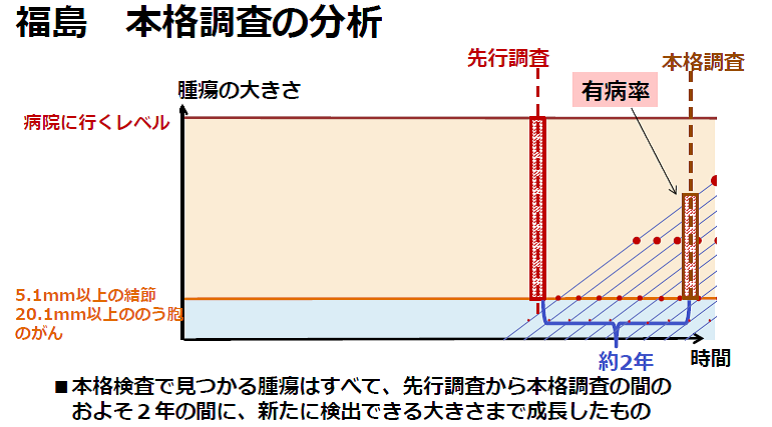
津田教授 本格調査の結果が出たのは原発事故から5年経っていますので、24歳以下の甲状腺がん全国発症率(5人/100万人・年)を使用し、比較をしてみましょう。

注)福島県から本格調査(2016年3月31日時点まで)の結果(一次検査受診者数:267,769人、がんおよびがん疑い人数:57人)から、福島の有病率を再計算すると以下のようになります。
■福島の有病率=57人/267,769人=213人(157~268)人/100万人
福島/全国平均=21(16~27)倍
受診者数は増加しましたが、がんおよびがん疑い人数も増加したため、福島の有病率はほぼ変わっていません。
津田教授 福島の有病率は、全国平均甲状腺発症率(5~24歳)の17~22倍と多発であるという結論になります。2巡目の検査で新たに見つかった甲状腺がんは、1巡目の検査後の約2年の間に5.1mm以上に成長したと考えられます。これらの腫瘍が、その後も同様のスピードで成長する場合に一生発症しないと考えるのは困難です。
以上の津田教授の考えに対しても反論があります。ひとつは、本格調査で発見されたがん症例は、先行調査で見落とされたものを拾っているにすぎないのではないかということ。
もうひとつは、浸潤やリンパ節転移があったとして、やはり潜在がんなのではないかというものです。それは過去の研究で、潜在がんと思われるものにも多くの場合に浸潤やリンパ節転移がみられたからです。ただし、それら潜在がんはすべて成人で見られた事例です。そして、子どもには甲状腺の潜在がんはほとんど生じていない、と津田教授は言います。
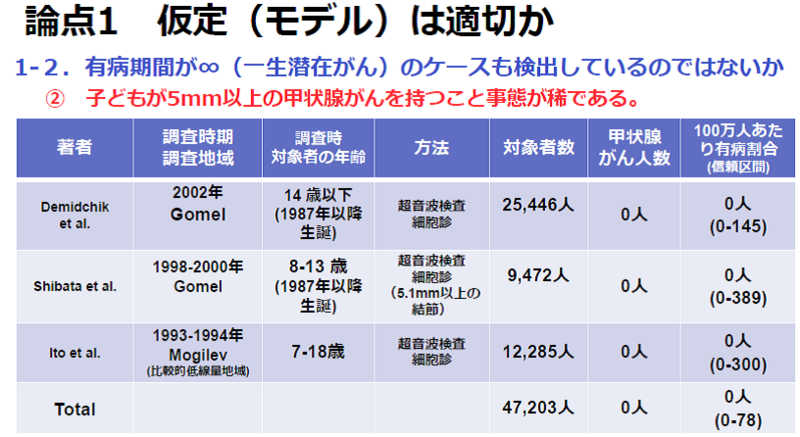
津田教授 子どもの場合、そもそも5.1mm以上の結節や20.1mm以上ののう胞を持つこと事態が稀だと考えられます。
下の表は、チェルノブイリの事故が起こった後に生まれた子ども(被ばくしていない子ども)と、被ばく量が非常に小さかった子どもに対して甲状腺検査を行った結果です。トータル47203人の子ども(~18歳)のうち、一人も甲状腺がんは見つかりませんでした。
津田教授 また原発事故後に福島以外の子どもたちを対象に行われた比較的大規模な甲状腺検査としては、青森・山梨・長崎の3県で行われたものがあります。3歳から18歳の子ども、4365人を検査して、そのうち1人が甲状腺がんと診断されたため、100万人あたりに換算すると229人(6~1276人)となります。カッコ内(6~1276人)は95%信頼区間を表していて、真の値がその範囲に入っている確率が95%の領域ですが、検査数(4365人)が少なすぎるため、信頼区間の値の幅が大きくなり、福島の場合と比べても意味のある結論は見いだせません。
そのほか、千葉大学および岡山大学の学生、東京都内の女子高生、韓国で行われた甲状腺検査の結果を根拠に、「福島での有病率はけっして高くない」という反論もあります。しかしながら、診断基準や対象年齢が福島のケースと大きく異なるため、比較はできません。
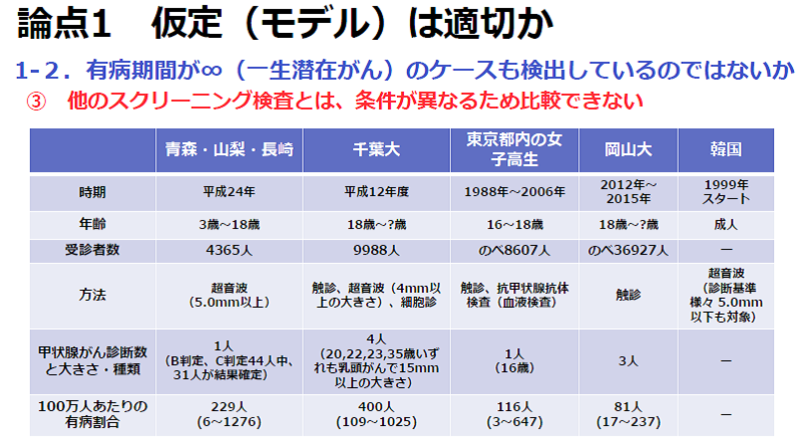
(注:トークイベントで使用したデータに一部誤りがあったため、上記スライドでは修正しております)
※東京都内の女子高生および岡山大の受診者数は、同じ生徒が毎年検診を受けた結果も含めていて、受診者数は、のべ人数。
また、以下のような反論もあります。
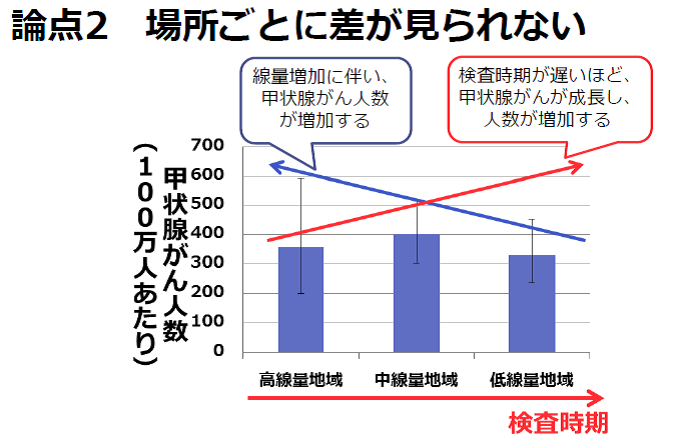
反論2. 場所ごとの差が見られない
もし、被ばくの影響であれば、原発に近い地域ほど甲状腺がんの人数が多くて、原発から遠い地域ほど少ないはずで、実際には地域の差はほとんどないように見える、という反論です。
津田教授 下の図は、福島を3地域(低線量、中線量、高線量の地域)に分けて、100万人あたりの甲状腺がん人数を比べています。確かに、高線量の地域と中線量の地域の甲状腺がんの人数はほとんど差が無いという結果が出ています。しかし、検査時期に気を付けなければなりません。高線量地域は原発から近い地域なので、検査を早い時期に実施しているのです。高線量地域→中線量地域→低線量地域の順番で検査を行っています。先行調査だけでも3年かけて行われており、地域によっては約3年も時間差があります。がんが成長するまでには時間がかかるため、検査時期の早かった高線量地域と中線量地域で、甲状腺がん人数にほとんど差が認められなかったと考えられるのです。
以上が、津田教授からの説明でした。会場からは様々な質問がありました。
統計学の専門的な用語を使いながらの説明だったので、質問のほとんどが、統計学の基礎や、津田教授が仮定したモデル、そして福島以外の甲状腺検査に関する結果の見方についてでした。
このような状況下で、私たちや社会は今後福島で甲状腺がんの多発が起こることを想定して、準備や対策を考えておくべきなのでしょうか。それとも、まだ何の準備もしなくてもよいのでしょうか。
疫学者としての未来予測と対策への提案
津田教授 この図は1986年にチェルノブイリで起きた原発事故前後の、ベラルーシにおける14歳以下の甲状腺がん患者数の推移を表しています。横軸時間、縦軸症例数で、疫学の専門家の間では流行曲線と呼ばれるものです。これをみますと、事故の翌年から甲状腺がんの多発がおきていることがわかります。チェルノブイリでは事故後に1~3年目までは甲状腺検査が行われていなかったため、4年目に急増しているように見えますが、福島でも今後もう少しゆるやかなカーブに沿って甲状腺患者数が増加していくことになるでしょう。
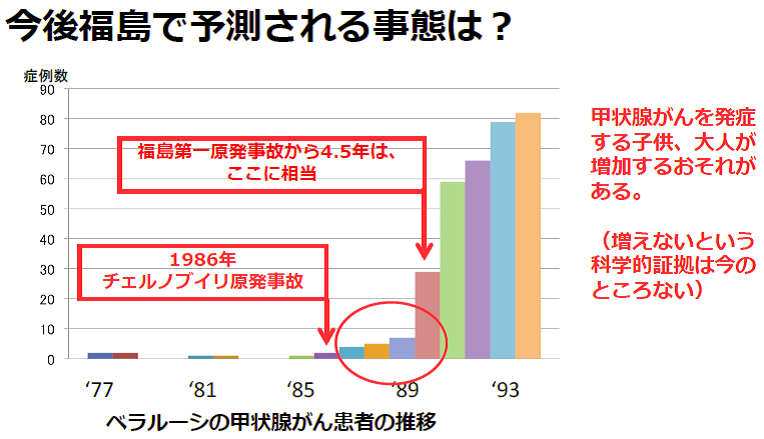
今後、甲状腺がん患者がさらに増加することが予想されている今、社会としてどのような準備をすべきでしょうか?
津田教授 福島ではこれまで、事故時18歳以下の子どもしか調べていませんが、チェルノブイリの場合19歳以上の患者数の方が多いのです。ですから福島でも19歳以上の方の症例もきちんと把握する必要があります。また、放射性物質は福島県内だけにとどまったという証拠はないので、隣接する地域でも症例把握が必要です。さらに、甲状腺がんだけでなく、それ以外のがん、がん以外の放射線が影響する疾病(循環器系の疾患など)についても症例を把握する必要があると思います。
さらに、多数のそのような症例の発生に対応できる、医療施設と人材を確保しておくことも重要になってきます。
もう一つは、これからの追加で受ける被ばく量をできるだけ少なくする対策です。100ミリシーベルト以下ではがんは出ないという話を修正するとともに、できるだけ被ばくを抑える。簡単にできる被ばくを避ける対策に関する情報を与えることによって、被ばく量の低減を図り、発がんの確率を下げていくという対策が必要です。
これまで福島での甲状腺がん検診結果を、疫学の視点で読み解いてきました。有病率や発症率といった指標の定義など初めて聞く言葉がいくつもでてきましたが、実は疫学は食中毒や感染症などが流行したとき、社会がいつも使っている身近な手法なのです。
津田教授 感染症の場合の典型的な流行曲線をここに2本示してあります。ある病気が表れ始めてから、できるだけ早い時期に対応をしますと、それだけ被害を小さく抑えられます。私たちフィールド疫学者にとっては、このように大きな流行を抑えることができれば一つの功績になりますけれど、大きな問題を見せずに終わるのでだれも賞賛してくれない(笑)。
早く対策をとれば、被害を小さく抑えられ、経済的損失も抑えられます。当然、間違った判断ではなく正しい判断をしなければなりませんが、正しい判断なら判断は早いほうがいいのです。時間との競争になるわけです。今の段階から、どのような対策が必要か、みんなで知恵を出し合って考えるべきです。
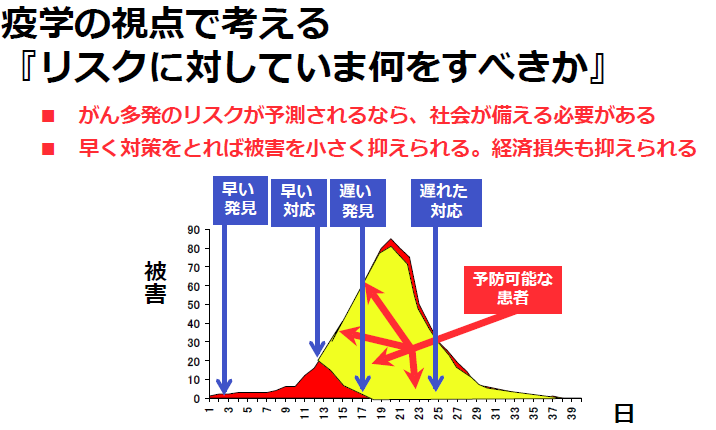
ここで、越智医師からは以下のようコメントをいただきました。
越智医師 健康被害が明らかになるまで待ってはいけないし、科学的な正しさばかりにこだわりすぎると良くないというのが私の意見です。科学的な証明にこだわりすぎていると返す刀で、科学的に証明できない、納得できないと主張する人もいるので、じゃあ動かない、という政府の対応を生んでしまう可能性があります。
将来的なリスクが、無視できない大きさの確率で発生することが予想される場合、社会として何かしらの対策を今から準備しておく必要があることは確かです。
医療現場で日々市民と向き合う越智先生はさらに訴えます。
越智医師 今現在、福島で起きていることの中には、甲状腺がん以上に対応を急がないといけないもっと大きな健康被害というのも起きているんです。
震災により、福島ではどんな健康被害が起こっていたのでしょうか。
次のブログでは、福島の現場で活動されている越智医師が語ったことをお伝えいたします。
この日語られたこと、考えたこと
➀ 低線量被ばくの発がんリスクと福島の甲状腺検査の結果の解釈(この記事です)
➁ 震災によって起こった健康被害
https://blog.miraikan.jst.go.jp/articles/20160719post-214.html
③白熱したディスカッション
https://blog.miraikan.jst.go.jp/articles/20160720post-215.html
④個人と社会は何をすべき?参加者の意見
https://blog.miraikan.jst.go.jp/articles/20160721post-216.html







