未来館5階にある常設展示【細胞たち研究開発中】をご存じでしょうか?ここでは、iPS細胞など、再生医療に役立つ細胞について知ることができます。iPS細胞は自己再生能力や再プログラム能力をもつ特殊な細胞ですが、実は、同様な能力をもつ細胞に「がん細胞」があります。今回のブログでは、このがん細胞についてお話ししたいと思います。
がんは、ありふれた病気
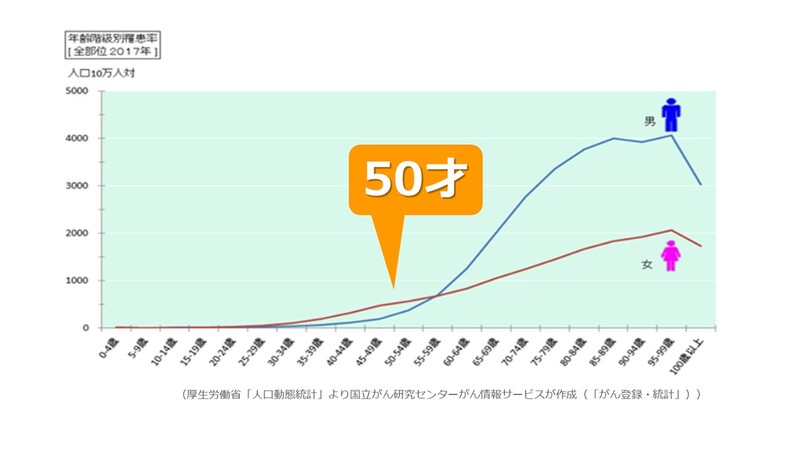
一生のうち、日本においては、男性の65.5%、女性の51.2%ががんにかかり、がんで亡くなる確率は男性で25.1%、女性で17.5%となっています(図1)。いまや、日本人にとってがんは、誰でもなる可能性のある、ありふれた病気といえます。
国は「がん対策基本法」を定め、がん患者を含めた全ての国民が正しい知識をもち、がんの克服を目指す!という目標を掲げています。この機会に、少しでもがんについての理解を深めていただけると嬉しいです。

(引用:国立がん研究センター「がん情報サービス」)
ではなぜ、がんになる人がふえたのでしょうか?
日本の社会の高齢化がその一因です。年齢別のがん発症割合を見ると、50歳以上から急激に増加しています(図2)。
そもそも、がん細胞はどのようにしてできるのでしょうか?
「自分の細胞のDNA(遺伝子)に傷がついてがん細胞になるんだよ~」と、最近の小学生は正解をすらすらと答えるので驚きます。
これは、小学校からがん教育が義務化されたことや、細胞をテーマにしたマンガの流行の影響かもしれませんね。
一方、私自身は6年ほど前まで、この事実をよく理解していませんでした。
医療系大学院の授業で教わった際、「遺伝子が変化していないがん細胞はないのですか?」と思わず質問したところ、先生に「えっ?」と怪訝な顔をされたことがあります。今なら自信をもって「ありません!」と答えられます。
「すべてのがんは遺伝子と関係してるの?」と当時の私のように驚く方や、「ということは、がんは遺伝なの?」と混乱する人もいるかもしれません。※1
大部分のがんは、その人だけに起こったものなので「遺伝」ではありません。しかし、全がんの約5%は、生まれつきがんになりやすい体質を受け継ぐことで発症した“遺伝性のがん”です。
「遺伝子の変化?」「遺伝性のがんとそうでないがんとは何か違うの……?」「高齢になるとがんの人が増えるのはなぜ?」と、疑問が次々とわいてくるかもしれません。そこで、がんについてできるだけわかりやすく書いてみようと思います。
一昔前は、「がん=死」というイメージが強かったかもしれません。しかし近年では、生活習慣の見直しによる予防、治療法の進歩や技術の発展により、早期に発見できる場合も増え、早期がんの約9割は完治可能と言われています。
また、がんを適切に治療しながら通常の生活を送ることが可能なケースも増えており、「がんになっても自分らしく生活する」という考え方が重視されるようになっています。がんとの向き合い方も、時代とともに変わってきているのですね。
※1 遺伝子と遺伝
遺伝子とは、生き物の姿形や性質などの特徴を決めている情報で、ヒトの細胞には、2万個以上の遺伝子が存在しています。遺伝とは、この情報が親から子に伝わる現象を指します。
3月は、大腸がん啓発月間
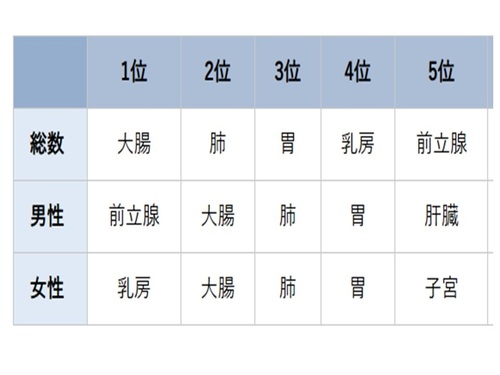
数あるがんの中でも、日本人に最も多いがんが大腸がんです(表1)。
ところで、3月は「大腸がん啓発ブルーリボン月間」だとご存じですか?(実は、私もつい最近知りました。乳がん啓発のピンクリボンは知っていましたが・・・。)
大腸の粘膜には知覚神経がないため、自覚症状がないまま進行してしまうことが多く、“サイレントキラー”とよばれています。
そんな大腸がんを早期発見するために有効なのが「大腸内視鏡検査」です。この啓発キャンペーンでは、検診の大切さを伝え、患者さんやがんサバイバーの方を応援することを目的としています。
大腸がん啓発カラー「ブルー」にちなんで、各地でブルーリボンライトアップキャンペーンが行われます。
ライトアップ情報はこちらでチェック↓
公益財団法人 日本対がん協会HP
https://www.jcancer.jp/daityogan-keihatsu
(著者作図)
そこで今回は、大腸がんの専門医である山田岳史先生に、がんの原因や予防法、早期発見についてお話をうかがい、みなさんの疑問をまるっと解決していきたいと思います。
大腸がん専門医にインタビュー
がんを治すために外科医になったと語る山田先生のプロフィールは、以下をご覧ください。
【山田岳史(やまだ たけし)医師のプロフィール】
【経歴】
神奈川県小田原市生まれ
浜松医科大学を卒業後、日本医科大学第一外科入局
現在、日本医科大学付属病院 遺伝診療科部長・ゲノム先端医療部部長兼任、消化器外科病院教授
【専門医】
日本外科学会、日本消化器外科学会、日本大腸肛門病学会
日本内視鏡外科学会技術認定医(大腸)、胃腸科専門医、da Vinci Xi Certificate、がん治療専門医
【趣味】
読書
【研究】
リキッドバイオプシー(血液に含まれる遺伝子を調べる検査法)の専門家
なぜがんになるのですか?
山田先生:
がんという病気が発生するプロセスは、2段階で考えると理解しやすいです。
第1段階 遺伝子の変化で正常な細胞ががん細胞化する
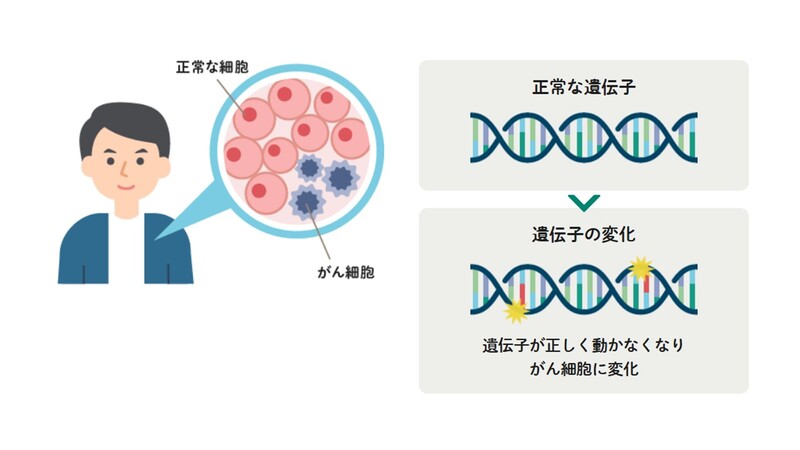
ヒトの細胞には、がんの発症を抑制する遺伝子(がん抑制遺伝子)が備わっています。
通常、正常な細胞に、遺伝子の変化は常に起こっており、これがたまたまがん抑制遺伝子に起きると、細胞分裂がとまらなくなり、無秩序に増え続けるがん細胞に変化していきます(図3)。
遺伝子の変化を引き起こす原因は、細胞分裂時の遺伝子のコピーミスの他、さまざまな化学物質や紫外線などによる遺伝子の損傷があります。さらに、最近の研究では、腸内細菌の出す毒素が遺伝子に傷をつけ、大腸がんの原因となっていることもわかってきています。※2
※2 Miyasaka, T., Yamada, T., Uehara, K., Sonoda, H., Matsuda, A., Shinji, S., ... & Yoshida, H. (2024). Pks‐positive Escherichia coli in tumor tissue and surrounding normal mucosal tissue of colorectal cancer patients. Cancer science, 115(4), 1184-1195.
第2段階 がん細胞が見逃され、がんを発症
遺伝子の変化はさまざまな原因で日常的に起こっていますが、それでもがんと診断されないのは、免疫系の細胞がこれを監視し、がん化した細胞を除去してくれているお陰です。
しかし、生活習慣の乱れや肥満による代謝の低下、免疫力の低下、さらには慢性的な炎症があると、からだの中の除去機能がうまく働かなくなり、がん細胞がそのまま見逃されてしまいます。
そして、無秩序な増殖を続け、10年ほどで「がん」と診断される大きさに成長します。※3,4この増殖し続けるがん細胞は周囲の臓器を圧迫し、その機能障害を引き起こし、命をおびやかします。
※3 KWOK, Marwan, et al. Minimal residual disease is an independent predictor for 10-year survival in CLL. Blood, The Journal of the American Society of Hematology, 2016, 128.24: 2770-2773.
※4 文部科学省 がん教育推進のための教材 補助教材 https://www.mext.go.jp/a_menu/kenko/hoken/1385781.htm
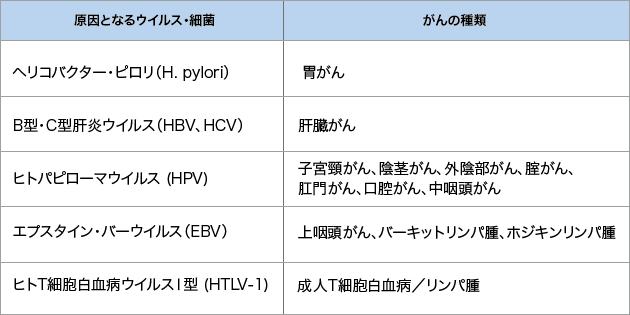
慢性的な炎症を引き起こす感染症として有名なものには、ピロリ菌やヒトパピローマウイルス(HPV)などがあります。(表2)
ピロリ菌の感染有無は、病院で血液検査や呼気検査で確認できます。感染していた場合、抗生物質による除菌治療が可能です。
内視鏡検査の際に、内部を見れば判断できることも多いです。(写真1)
写真1 クリックすると胃の内視鏡写真が開きます
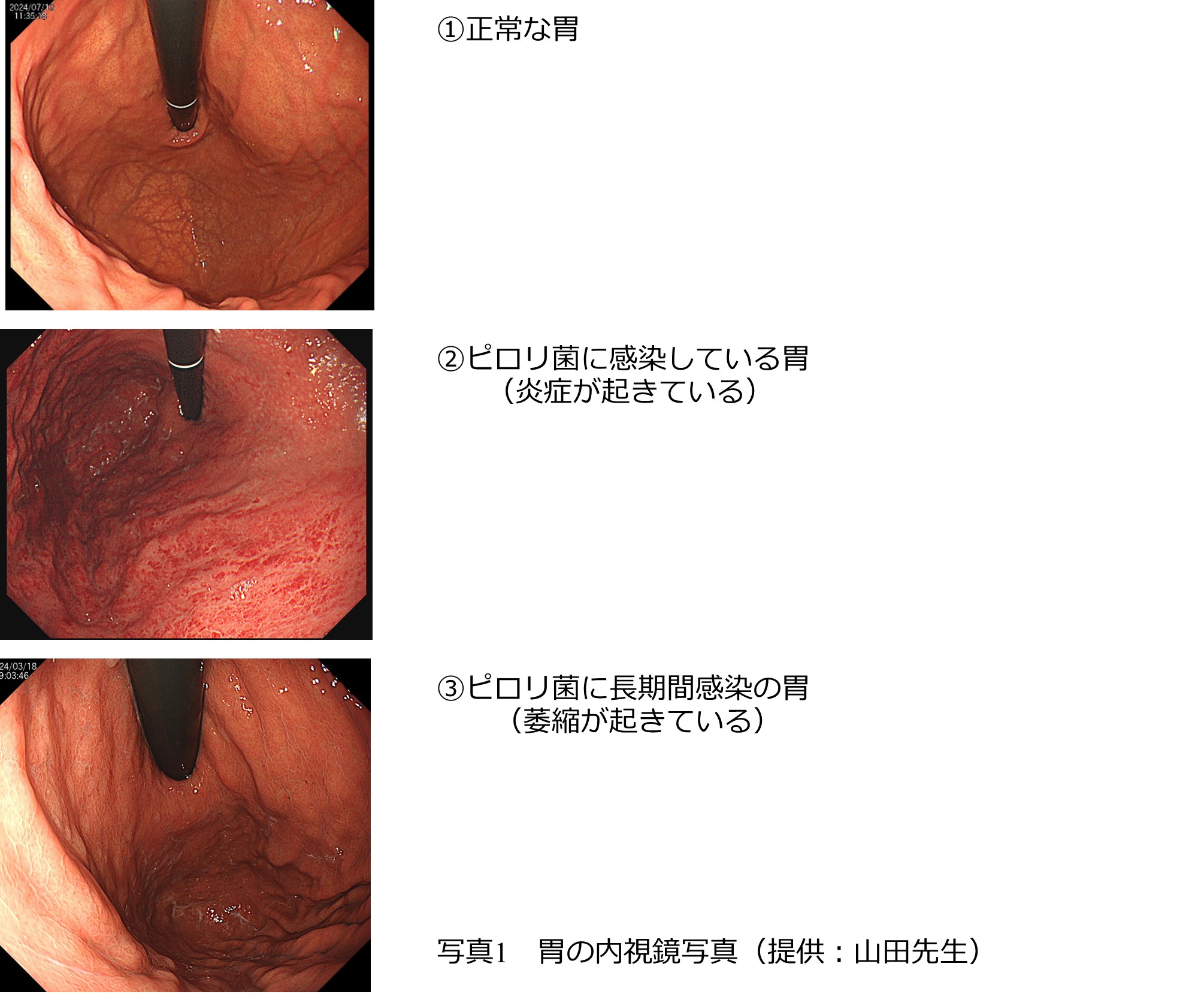
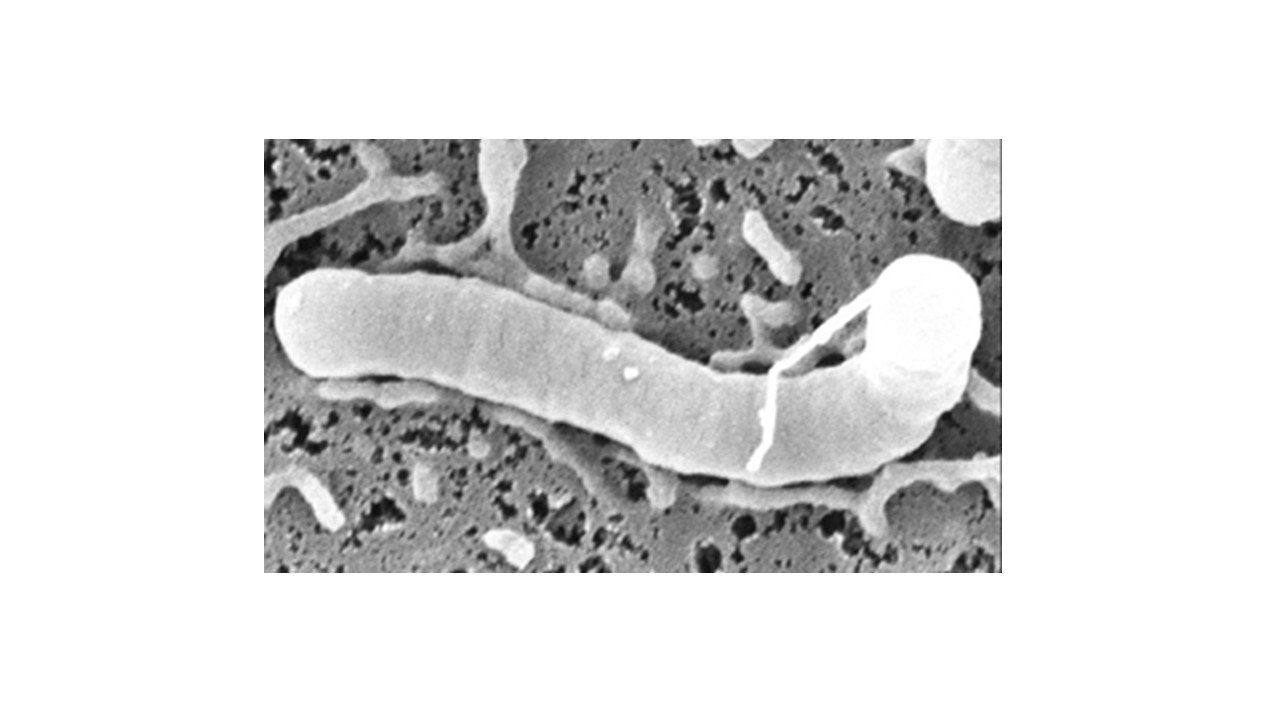
ピロリ菌(写真2)への感染は、多くの場合小児期です。日本人の感染率は、50歳代以上で70%とされ、10歳代~20歳代でも30%前後と言われています。
早めの対処が必要です。
写真2 ピロリ菌の電子顕微鏡写真(引用文献※5より抜粋)
※5 HALEY, Kathryn Patricia; BLANZ, Eric Joshua; GADDY, Jennifer Angeline. High resolution electron microscopy of the Helicobacter pylori Cag type IV secretion system pili produced in varying conditions of iron availability. Journal of Visualized Experiments: JoVE, 2014, 93: 52122.
さらに深く知りたくなった人のために、山田先生の研究分野でもあるリキッドバイオプシーについても解説しておきますね。
リキッドバイオプシー ―新しいがんゲノム医療―
リキッドバイオプシーとは、血液に含まれるがんの遺伝子を調べる検査法です。
血液の中には微量のDNAが流れています(健常者では100 ng※6/mL以下)。がんの方では、血中DNAの5%程度が、がん細胞由来のDNAです。
この検査により、現在のがんの状況を知ることができ、遺伝子レベルの情報をもとにその人に最適な薬や治療を選ぶことができます。
がん細胞自体をとってきて、調べることも可能ですが、場所によっては採取が難しい場合や、十分な量を採取できずに検査が困難な場合もあります。
それに対して、血液なら、いつでも採取可能で、患者さんの体への負担が少なく、微量で検査を行うことができます。
「これまで、進行大腸がんを手術で取り除いても、4分の1の確率で再発がありました。その原因は、目に見えない、CT(X線を使って身体の断面を撮影する検査)にも写らないがん細胞が体内に残ってしまうことでしたが、リキッドバイオプシーによって見えなかったがん細胞の存在を検知できるようになってきました。」と山田先生は言います。
さらに近年では、血液だけではなく、尿、汗、唾液、涙といった体液中にも、遺伝子の断片をはじめとするさまざまな生体物質が含まれていることが明らかになり、がんの発症や再発予測への応用が進んでいます。
今年のノーベル生理学・医学賞で話題となったマイクロRNAも、リキッドバイオプシー研究において有力視されている生体物質の一つです。
「「今から検査するから泣いてください。」とは言えないので、涙は候補外かな・・・」と笑う、国内有数のリキッドバイオプシーの専門家である山田先生の今後の研究に期待大ですね。
※6 ng(ナノグラム)とは、mg(ミリグラム)の1000, 000分の一の単位。 1g=1000㎎=1000, 000,000(10億)ng
次に予防法について伺いました。
がんの予防法はありますか?
山田先生:
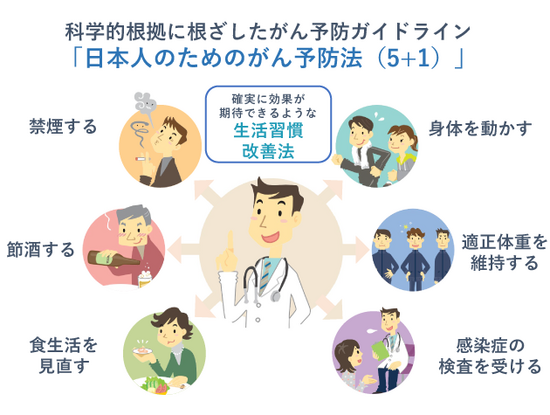
がんの予防にとって重要なのは、「禁煙」「節酒」「食生活」「身体活動」「適正体重の維持」の5つの改善可能な生活習慣と、「感染」を加えた6つと言われています(図4)。
感染に関しては、前述したように胃がんの原因となるピロリ菌は抗生物質の服用により除菌が可能です。また、子宮頸(けい)がんや陰茎(いんけい)がんなどの原因となるヒトパピローマウイルス(HPV)は、公費での無料ワクチン接種(年齢制限等あり)が受けられるなど、対策が取れるものもあります。
生活習慣などの改善によってがん発症リスクは下がりますが、それでも偶発的にがんになる場合があります。そのため、推奨年齢に達したら定期的ながん検診を受け続けることが何より重要です。
繰り返しになりますが、多くのがんは、早期発見すれば約9割が完治可能とされています。
(引用:国立がん研究センター「がん情報サービス」)
どんな検診をどれくらいの頻度で受ければよいの?と思った方は、以下の国立がんセンターのホームページ参考にしてください。
検診の利益と不利益のバランスに基づいて、国が推奨するがん検診の対象年齢と受診間隔が書かれています。
がん検診について:[国立がん研究センター がん情報サービス 一般の方へ]
がんになったら、どうすれば良いですか?
山田先生:
まず、信頼できる医者を探すこと!話をきちんと聞いてくれて、適切な治療方針を示してくれるという安心感のある主治医を普段から見つけておくことが大事です。
例えば、進行性大腸がんの場合は治療選択のための遺伝子検査は必須だと思います。そのような体制が整えられているかどうか、自分でもちゃんと調べたり、信頼できる医師に相談したりして、情報を得ることはとても大事です。
また、自分の近しい人ががんとわかったらどうしたらよいか、という質問もよくされます。
多くのがん患者さんから「(周囲には)普段通りに接して欲しい。」という声をよく聞きます。
会社でも家庭でも、特別扱いするのではなく、いつも通りに接しつつ、そのうえで思いやりのある言葉や振る舞いが大事だと思います。
がんと診断された直後は、不安・悲しみ・怒りなどさまざまな感情がわき起こることは誰にでも起こる自然な心の反応といわれています。山田先生の言うように、何でも相談できる主治医を見つけておくことは、今からできる備えでもありますね。
病院には、がん相談支援センターのような、診察以外でも、気軽に話だけでも聞いてくれる場所があります。どなたでも無料・匿名で利用ができ、電話でも相談できますので、このような場所を利用するのもいいかもしれません。(図5)
「がん相談支援センター」とは:[国立がん研究センター がん情報サービス 一般の方へ]
さいごに、「遺伝性のがん」について解説します!
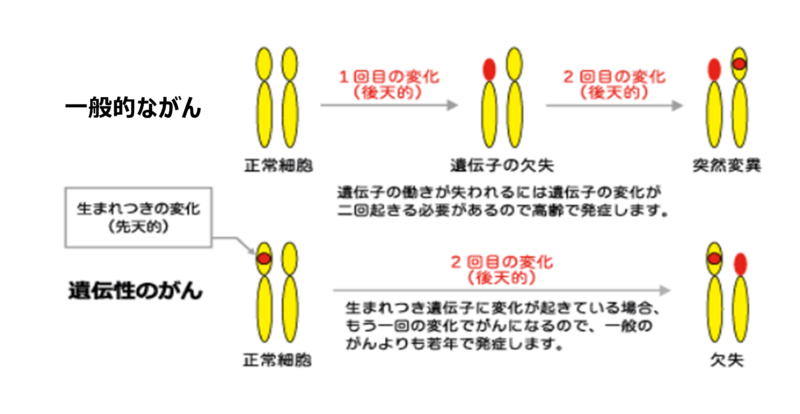
山田先生のレクチャーにあったように、がんは遺伝子が関係した病気といえます。ただし、ほとんどの場合は、遺伝子の変化は精子や卵子などの子孫をつくる生殖細胞に起こるのではなく、大腸や肝臓などの体の細胞に偶然起こるため、その変化が子どもに遺伝するということはないです。また、細胞の内部の変化なので、風邪のように家族に感染していくという心配もありません。
しかし、遺伝的にがんになりやすい体質を受け継いだために、家系内にがんにかかる人が多い場合があり、全がんの約5%はこの遺伝性のがんとされています。
遺伝性のがんでは、前述のがん抑制遺伝子が働かないような変化が生まれつき起きています。しかしながら、ヒトは遺伝子を通常2つずつ(父由来と母由来)もっているので、片方の遺伝子が働かなくても、もう片方が働いていれば、すぐにがんにはなりません。両方の遺伝子が変化をもったときのみ、がんが発生します(図6)。よって、生まれつきがんになりやすい体質といえますが、必ずがんになるわけではありません。
遺伝性のがんの特徴は、若くしてがんになる場合が多く、何回もがんになったり、特定のがんにかかる親族が複数名いるなどの特徴があります。
また、遺伝性のがんでも一般的ながんと同じように予防、早期発見が有効で、そのための検診間隔や検診注意部位などのガイドラインが定められています。
遺伝子の変化がわかれば、今後のリスクを予測したり、あらかじめがんが予想される部位をがんになる前に切除(リスク低減切除手術)したりできる場合もあります。
どんな遺伝性のがんがあり、それらがどのような種類のがんと関連が深いのか、発症リスクはどれくらいなのかなど、現在の科学では、さまざまなことがわかってきました。※7
健康や医療に関する信頼できる医療情報へのアクセスはこれまでに以上に重要性を増していると感じています。
しかしながら、医療情報は難しく、ハードルが高いと感じる方も多いのではないでしょうか?
科学コミュニケーターは、科学と社会の橋渡し的存在として、医療分野においても重要な役割の一端を担えるのではないかと思っています。
※7 遺伝性のがんについては、遺伝(子)診療科などの遺伝カウンセリング外来で相談することができます。
【余談編】
がんになった部分は、切除手術を行うことが多いです。つまり、大腸がんの場合、がんが発生した大腸を部分的、もしくは全部とってしまうことになります。
大腸ってなくても生きていけるの?とびっくりしますが、大腸は、水分の吸収を担っている部位で無くても生きてはいけるようです。
大腸がんになり、大腸を切除して、人工肛門(ストーマ)を造設した自身の経験を「がんまんが」というマンガにした内田春菊さん。その主治医が今回レクチャーしていただいた山田先生です。
大腸がんの発見から、診断、手術に至る、山田先生とのリアルなやり取りが、疑似体験的に参考になります。
マンガなので、がんというテーマでも気軽に読める1冊としてご紹介します。(図7)

図7 「がんまんが」 内田春菊 著(ぶんか社)(出版社の許可を得て掲載)